Quais as causas e tratamento das olheiras?
 |
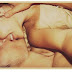
| Figura 1. Paciente do sexo masculino com olheiras severas devido a um excesso de pigmentação amarronzada a preta na região periorbital. Ref.4 |
A hiperpigmentação periorbital (HPO), também conhecida como melanose periorbital, melanose periocular, hiperpigmentação palpebral, pigmentação periocular, melanose infraorbital, hipercromia cutânea idiopática da região orbital (HCIR), ou popularmente como "olheiras", acomete ambos os sexos, sendo mais frequente em indivíduos do sexo feminino - além de ser uma reclamação estética mais comum entre as mulheres. A prevalência da condição não é bem estabelecida e estudos epidemiológicos nesse sentido são escassos, mas na Índia parece afetar até 31% da população (Ref.5). Para os dermatologistas, a HPO é uma das queixas mais difíceis de tratar.
As pálpebras são estruturas especializadas com componentes anatômicos únicos, constituindo a cobertura protetora do globo ocular. A pele palpebral é considerada a mais delgada [fina] do corpo, com espessura de 700 a 800 μm, sendo o tecido subcutâneo constituído por tecido conjuntivo frouxo, muito escasso. A pálpebra superior estende-se superiormente para a sobrancelha, que a separa da testa. Já a pálpebra inferior - onde as olheiras são mais notáveis - se estende abaixo da borda inferior orbital. Nessa região formam-se dobras onde o tecido conjuntivo frouxo da pálpebra é sobreposto ao tecido mais denso da bochecha. Estendendo-se obliquamente do canto medial ao longo do terço médio da pálpebra inferior, temos a fossa lacrimal, uma depressão anatômica encontrada em todas as faixas etárias.
| Figura 2. Anatomia superficial da área periorbital. A anatomia da região periorbital é complexa e também pode ser um fator contribuinte para formação das olheiras, já que a gordura subcutânea infraorbital é mínima e a área é propensa a estase de sangue e edema. Além disso, as pálpebras têm a pele mais fina do corpo humano, por transparência vemos o plexo vascular que é bem denso nessa região e até mesmo o próprio músculo orbicular. Por fim, a estrutura óssea e o contorno da órbita podem causar efeitos de sombra ao redor do olhos. Ref.6 |
Embora as olheiras sejam popularmente associadas a estados de cansaço e falta de sono, a condição possui uma complexa etiologia multifatorial e ainda não é totalmente compreendida. Geralmente a hiperpigmentação [escurecimento da pele] está presente bilateralmente e simetricamente ao redor dos olhos, porém, a gravidade clínica da etiologia pode variar. Um olho pode estar mais comprometido do que o outro, podendo afetar as pálpebras superiores e inferiores ou ambas e estender-se à glabela e parte superior do nariz.
Muitos fatores etiológicos têm sido apontados e sugeridos, como transmissão genética, excesso de exposição solar, hiperpigmentação pós-inflamatória, excesso de vascularização subcutânea, hipertransparência da pele, edema periorbital (doença da tireoide, nefropatia, doença cardíaca e doenças pulmonares), deficiências nutricionais, desidratação, alergia, doenças crônicas, sono insuficiente, asma, terapia hormonal (e mudanças hormonais), consumo alcoólico, fumo, dermatite atópica, estase sanguínea proeminente e herniação da gordura palpebral. Certos medicamentos, como anti-inflamatórios não-esteroides e quimioterápicos, também são desencadeantes de olheiras, assim como princípio ativo de colírio para tratamento de glaucoma que pode aumentar pigmentação da pele periocular (Ref.8). O fator genético parece ser muito importante, e frequentemente um histórico familiar de olheira é positivo (Ref.9) (Fig.4). Variantes nos genes p53 e VEGFA têm sido associados com a condição (Ref.9).
Existem dois tipos principais de HPO: vascular e melânica, porém, acredita-se que a maioria possua componente misto, sendo a melanina e a quantidade de vasos encontrados em maior ou menor grau.
Evidência aponta que HPO de características vasculares tem padrão de herança familiar autossômico dominante (Fig.4). Costuma aparecer ainda na infância ou na adolescência. O diagnóstico é feito pelo tracionamento da pálpebra inferior para melhor visualização dos vasos sob a pele. Por outro lado, tem sido sugerido que a causa mais comum do aparecimento da HPO seja devido aos depósitos de melanina na derme, que pode ser causado por um fator congênito (causa primária) ou a fatores ambientais (causa secundária) (Ref.8) (Fig.). Dentre os potenciais fatores secundários estão: tabagismo, estresse, distúrbios de sono, deficiência nutricional e reações alérgicas.
No geral, causas para olheiras podem ser resumidas em:
- Hiperpigmentação pós-inflamatória: É uma forma de hiperpigmentação pós-inflamatória devido à fricção ou ao ato de coçar a área periorbital. Frequentemente visto em pessoas com dermatite de contato atópica ou dermatite alérgica (Fig.5, 9).
- Edema periorbital: A característica esponjosa da pálpebra contribui para que acumule líquido na região levando ao edema, ocorre piora na parte da manhã ou após uma refeição contendo sal e possui cor arroxeada. (Fig.6)
- Hipercromia periorbital pigmentada (aumento do depósito de melanina): O subtipo pigmentado (melanocítico) exibe uma cor amarronzada e está associado a uma maior concentração de melanina na região periorbital, um achado histológico comum associado às olheiras. Melasma, exposição solar cumulativa e excessiva, gravidez, hormônios exógenos, e predisposição genética são fatores que contribuem para o escurecimento típico das olheiras. A pele periorbital é fina é vulnerável à incidência solar ou de raios UV, e exposição solar excessiva pode induzir produção e acúmulo de melanina nessa região, escurecendo-a. Pigmentação excessiva também pode se desenvolver associada com a hiperpigmentação pós-inflamatória. Pode existir envolvimento do pigmento anormal hemossiderina, baseado em ferro, de cor marrom e resultante da degradação de hemácias. (Fig.1, 7, 9)
- Hipercromia periorbital vascular (aumento da visibilidade dos vasos): O músculo orbicular dos olhos situa-se logo abaixo da pele, com pouco ou nenhum tecido gorduroso subcutâneo. O escurecimento - tipicamente roxeado ou azulado - ocorre devido à proeminência do plexo vascular contido nos músculos. Como mencionado, a pele periorbital é muito fina e contém menos colágeno, elastina e glicosaminoglicanos, dificultando a cobertura efetiva na abundante vascularização cutânea e os músculos orbiculares nessa região. Extravasão de produtos da degradação da hemoglobina no sangue para a pele, como hemossiderina e biliverdina, pode contribuir de forma importante para o escurecimento ou mudança de cor nas camadas cutâneas e subcutâneas. (Fig.7, 9)
- Hipercromia periorbital anatômica-estrutural (envelhecimento com aumento da elasticidade da pele): Com o envelhecimento ocorre a diminuição do tecido gorduroso subcutâneo e o afinamento da pele ao redor da orbital ocular. Isso leva a um aprofundamento e à sobreposição da pseudo-herniação de gordura infraorbital, o que acentua o sombreamento da fossa lacrimal dependendo das condições de luminosidade (Fig.7-9).
 |
| Figura 5. Hiperpigmentação periorbital devido a processos pós-inflamatórios. Ref. 1 |
 |
| Figura 6. Paciente com edema periorbital associado à doença ocular da tireoide (grau leve). Ref.14 |
A hipercromia periorbital sob as formas pigmentada e vascular parecem ser as manifestações mais comuns de olheira, podendo cada uma representar ~40-50% dos casos dependendo da população sendo analisada (Ref.12). Um estudo brasileiro de 2018 reportou prevalência de significativo dano solar facial em 94% de 100 indivíduos com olheiras, sugerindo que maior pigmentação fomentada por exposição UV pode explicar parte considerável do escurecimento associado à condição (Ref.7). Em indivíduos de pele clara, três principais fatores fisiológicos parecem estar associados com as olheiras: excesso de melanina na região periorbital, tendência para vasos capilares mais dilatados, espessos ou em número aumentado; e uma pele mais fina sob a área ocular (Ref.13) (Fig.10).
Tratamento dermatológico dependerá da causa da hiperpigmentação associada ao caso de olheira, assim como outros fatores contribuintes que podem estar associados ao hábitos e estilo de vida do/a paciente. As principais terapias recomendadas são camuflagem, agentes tópicos de clareamento da pele, esfoliação química, preenchimento com ácido hialurônico, aplicação de pulsos intensos de luz, lasers (CO2, Q-switched de rubi, Q-switched Nd:Yag, dye laser, Q-switched Alexandrite) e blefaroplastia. As terapias com resultados mais promissores parecem ser o uso de pulsos intensos de luz e laser de rubi (Ref.15) Tratamentos mais recentes propostos incluem Radiofrequência Fracionária Sublativa (SFR) e Radiofrequência Fracionária Microagulhada (MRF) (Ref.16-17).
- Continua após o anúncio -
QUAL A RELAÇÃO ENTRE SONO E OLHEIRA?
Apesar de ser popularmente reconhecida como uma das principais causas de olheira, existe limitada evidência científica esclarecendo relação entre baixa qualidade de sono e desenvolvimento da hiperpigmentação periorbital. Apenas falta de sono é capaz de produzir olheira em uma pessoa?
Em termos de saúde geral, falta de sono gera impactos negativos e está associado com doenças crônicas como diabetes tipo 2, problemas cardiovasculares, obesidade e depressão; além disso, está associada com um maior número de acidentes veiculares, os quais geram morbidade e mortalidade. Qualidade baixa de sono pode também causar envelhecimento prematuro e reduz a expectativa de vida.
Leitura recomendada:
Em relação à pele, estudos sugerem que o estresse oxidativo causada pela baixa qualidade de sono pode levar a disfunções cutâneas, envelhecimento acelerado e menor satisfação com a aparência facial. Existe evidência que baixa qualidade de sono também dificulta a regeneração da barreira cutânea após exposição à radiação UV, além de causar distúrbio nos processos de reparação de tecidos como a pele. Efeitos deletérios associados ao sono insuficiente podem também potencialmente causar estase nos vasos sanguíneos na região periorbital, com consequente escurecimento da região. Alguns estudos têm reportado que sono inadequado possui grande prevalência (30-51%) em indivíduos com olheira que buscam intervenção dermatológica (Ref.12).
Perda de apenas ~30 minutos diários na duração do sono ao longo de 7 dias está associada com significativa deterioração da pele, incluindo desidratação, aumento do conteúdo de sebo, aumento da descamação cutânea e redução no brilho, transparência e elasticidade [primariamente] na superfície da pele (Ref.18). Um estudo publicado em 2022 no periódico Sleep Medicine (Ref.19), analisando 24 mulheres com sono saudável e idade na faixa de 30-55 anos, encontrou que limitar o sono por 2 dias a 3 horas diárias era suficiente para deteriorar significativamente a qualidade da pele facial, incluindo um aumento de intensidade das olheiras.
Por outro lado, estudos nos últimos anos têm encontrado evidências que não suportam a insuficiência de sono como fator determinante para o aparecimento de olheira. Um notável estudo conduzido aqui no Brasil no periódico Journal of Cosmetic Dermatology (Ref.11), analisando 303 pacientes - 149 com olheira e 154 sem olheira - e investigando os hábitos de sono desses participantes, concluiu que, apesar da crença popular, apenas sono não influencia no aparecimento de olheira. Especificamente, eles encontraram que nem a qualidade nem a quantidade de sono são fatores de predisposição ao desenvolvimento de hiperpigmentação periorbital.
Além disso, nem sempre insuficiência de sono vai causar piora clínica no quadro de hiperpigmentação periorbital. Um interessante estudo publicado em 2021 no periódico Annals of Dermatology (Ref.1), analisando 100 pacientes com olheira, encontrou que dessatisfação subjetiva com a hiperpigmentação periorbital estava associada com menos horas de sono; porém, medidas objetivas (clínicas) da severidade de hiperpigmentação periorbital mostraram significativa associação com tipo de pele, histórico familiar e histórico de eczema, mas não com quantidade de sono. Pode ser que a ideia popular enraizada ligando qualidade de sono com olheira influencie na autopercepção das olheiras. Ou pode ser que outros efeitos deletérios do sono na região facial tornem a olheira pré-estabelecida um fator ainda mais agravante na percepção estética do rosto. Ou alterações mentais (ex.: humor) negativas causadas pela falta de sono influenciem na dessatisfação com as olheiras.
Esses resultados reforçam a etiologia multifatorial das olheiras, em especial fatores genéticos e tipo de pele. Qualidade do sono não parece ser um fator determinante para o desenvolvimento da hiperpigmentação periorbital e não necessariamente irá interferir na progressão clínica da condição.
Diagnóstico diferencial: NEVO BILATERAL
Uma condição chamada nevo bilateral de máculas similares ao tipo Ota adquirido (ABNOM, na sigla em inglês para acquired bilateral nevus of Ota-like macules) pode imitar a hiperpigmentação periorbital, como observado nos dois casos abaixo (Fig.12-13). ABNOM ou nevo de Hori é caracterizada por hiperpigmentação dérmica melanocítica, a qual geralmente exibe discretas máculas marrons e azuis dependendo da localização dos melanócitos. Tratamento pode ser feito com laser e apresentar bons resultados.
Na maioria das vezes, as lesões de ABNOM aparecem nas regiões malar, têmpora, pálpebras superiores e na raiz e asas do nariz. No entanto, regiões infraorbitais (onde tipicamente as olheiras são mais notáveis) também podem ser afetadas.
Outras formas de melanocitose dérmica (ex.: nevo de Ota) podem também ocasionalmente afetar a região periorbital e simular uma típica olheira. Melanocitose dérmica compreende diversas condições que histologicamente se apresentam como melanócitos intradérmicos, com ou sem a presença de melanófagos e, clinicamente, como manchas hipercrômicas, de coloração azul-acinzentada. A mancha mongólica, o nevo de Ito e o nevo de Ota são encontrados ao nascimento ou até a adolescência, mas sendo condições muito raramente adquiridas na fase adulta.
Diagnóstico diferencial: ACANTOSE NIGRICANS
Em alguns casos, uma condição cutânea conhecida como acantose nigricans pode imitar a hiperpigmentação periorbital e pode ser um sinal de alerta para doenças metabólicas. A condição é caracterizada por manchas aveludadas hiperpigmentadas em dobras e vincos do corpo, comumente nas axilas, virilha e no pescoço. Mas ocasionalmente pode afetar o rosto, incluindo a área periorbital. A acantose nigricans facial representa aproximadamente 7,5% dos casos de melanose facial (Ref.23), e mais comumente afeta as regiões da testa, temporal, zigomática e malar.
A acantose nigricans normalmente ocorre em pessoas obesas ou diabéticas e, nesse sentido, é referida também como melanose metabólica ou melasma metabólico. É considerada um forte marcador de síndrome metabólica. Em casos raros, pode ser um sinal de alerta de um tumor cancerígeno em um órgão interno, como o estômago ou o fígado. Pode também ocorrer com desordens hormonais e como efeito colateral de certos medicamentos, como glicocorticoides sistêmicos e contraceptivos orais. O subtipo facial é predominante em populações de pele escura, como sul-asiáticos e africanos.
A fisiopatologia da acantose nigricans facial é multifatorial e atribuída ao estímulo de proliferação de queratinócitos epidérmicos e fibroblastos através de fatores de crescimento (ex.: IGF-1). Maior concentração de insulina circulante, por exemplo, atua estimulando a proliferação de queratinócitos e fibroblastos. Fatores genéticos de suscetibilidade também estão envolvidos (Ref.26).
Emagrecimento - no caso de indivíduos obesos - é a intervenção terapêutica com maior suporte científico de eficácia em quadros de acantose nigricans, mas a completa cura e desaparecimento das lesões escuras podem ser difíceis de ser alcançados (Ref.27). Uso de laser e peeling químico são duas opções terapêuticas que podem ajudar na remoção de manchas escuras persistentes.
REFERÊNCIAS
- Sarkar et al. (2016). Periorbital Hyperpigmentation: A Comprehensive Review. The Journal of Clinical and Aesthetic Dermatology, 9(1): 49–55. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4756872/
- Mendiratta et al. (2019). Study of Causative Factors and Clinical Patterns of Periorbital Pigmentation. Indian Dermatology Online Journal, 10(3): 293–295. https://doi.org/10.4103%2Fidoj.IDOJ_158_18
- Dias et al. (2021). Abordagem estética da região palpebral inferior – Uma revisão das principais opções terapêuticas. Research, Society and Development, v. 10, n. 5, e28710515033. http://dx.doi.org/10.33448/rsd-v10i5.15033
- Lim et al. (2021). Periocular Dark Circles: Correlates of Severity.
Annals of Dermatology, 33(5): 393–401.
https://doi.org/10.5021%2Fad.2021.33.5.393
- Goldust et al. (2021). Periorbital Hyperpigmentation—Dark Circles under the Eyes; Treatment Suggestions and Combining Procedures. Cosmetics 8(2), 26. https://doi.org/10.3390/cosmetics8020026
- Bowman et al. (2003). Periocular reconstruction. Seminars in Cutaneous Medicine and Surgery, 22(4), 263–272. https://doi.org/10.1016/s1085-5629(03)00076-2
- Barone et al. (2018). Association between clinical characteristics, quality of life, and sleep quality in patients with periorbital hyperchromia. Journal of Cosmetic Dermatology. https://doi.org/10.1111/jocd.12549
- Dias & Borba (2021). Abordagem estética da região palpebral inferior – Uma revisão das principais opções terapêuticas. Research, Society and Development, v. 10, n. 5, e28710515033. http://dx.doi.org/10.33448/rsd-v10i5.15033
- Goldman et al. (2021). Periorbital Hyperpigmentation—Dark Circles under the Eyes; Treatment Suggestions and Combining Procedures. Cosmetics 8(2), 26. https://doi.org/10.3390/cosmetics8020026
- Freitag & Cestari (2007). What causes dark circles under the eyes? Journal of Cosmetic Dermatology, 6(3), 211–215. https://doi.org/10.1111/j.1473-2165.2007.00324.x
- Barone et al. (2019). The influence of sleep quality on the development of periocular hyperchromia: a case-control study. Journal of Cosmetic Dermatology. https://doi.org/10.1111/jocd.13195 https://doi.org/10.1111/jocd.13195
- Sheth et al. (2014). Periorbital Hyperpigmentation: A Study of its Prevalence, Common Causative Factors and its Association with Personal Habits and Other Disorders. Indian Journal of Dermatology, 59(2): 151–157. https://doi.org/10.4103%2F0019-5154.127675
- Mac-Mary et al. (2022). Identification Of Three Key Factors Contributing To The Aetiology Of Dark Circles By Clinical And Instrumental Assessments Of The Infraorbital Region, Volume 12. https://doi.org/10.2147/CCID.S217956
- https://www.mdpi.com/2075-1729/12/12/2084
- Montolío-Marzo et al. (2024). Tratamiento de la hiperpigmentación periocular con fuentes de luz. Archivos de la Sociedad Española de Oftalmología, Volume 99, Issue 1, Pages 23-32. https://doi.org/10.1016/j.oftale.2023.08.010
- Tehrani et al. (2023). Treatment of periorbital hyperpigmentation using sublative fractional radiofrequency (SFR). Skin Research & Technology, Volume 29, Issue 9, e13467. https://doi.org/10.1111/srt.13467
- Rafiee et al. (2023). Microneedle fractional radiofrequency in the treatment of periorbital dark circles. Journal of Cosmetic Dermatology, Volume 22, Issue 8, Pages 2218-2224. https://doi.org/10.1111/jocd.15870
- Kim et al. (2021). Evaluation of changes in skin characteristics due to the poor quality of sleep caused by smartphone usage. Journal of Cosmetic Dermatology, Volume 21, Issue 4, Pages 1656-1665. https://doi.org/10.1111/jocd.14265
- Léger et al. (2022). "You look sleepy…" The impact of sleep restriction on skin parameters and facial appearance of 24 women. Sleep Medicine, Volume 89, Pages 97-103. https://doi.org/10.1016/j.sleep.2021.11.011
- Cho et al. (2010). Acquired bilateral nevus of Ota-like macules mimicking dark circles under the eyes. Journal of Cosmetic and Laser Therapy Volume 12. https://doi.org/10.3109/14764172.2010.487912
- https://www.mayoclinic.org/symptoms/dark-circles-under-eyes/basics/causes/sym-20050624
- https://lume.ufrgs.br/handle/10183/14505
- Sandhu et al. (2024). Review of facial acanthosis nigricans: Easy to diagnose and difficult to treat marker of hyperinsulinemia/metabolic syndrome. Medical Journal Armed Forces India, Volume 80, Issue 3, Pages 257-269. https://doi.org/10.1016/j.mjafi.2024.04.011
- Zawar & Chokshi (2023). Do We Need to Worry for Metabolic Syndrome in Patients of Periorbital Melanosis? A Case Report of a Middle-Aged Female. Apollo Medicine, Volume 20, Issue 1. https://doi.org/10.4103/am.am_187_22
- Saumya et al. (2017). Facial Acanthosis Nigricans, A Morphological Marker of Metabolic Syndrome. Indian Journal of Dermatology, 62(6):p 591-597. https://doi.org/10.4103/ijd.IJD_545_17
- https://www.ncbi.nlm.nih.gov/books/NBK431057/
- Das et al. (2020). Acanthosis nigricans: A review. Journal of Cosmetic Dermatology, Volume 19, Issue 8, Pages 1857-1865. https://doi.org/10.1111/jocd.13544