O que é o tal do Bicho Geográfico?
- Atualizado no dia 30 de janeiro de 2026 -
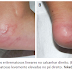
Uma criança Polonesa de 2 anos de idade do sexo feminino foi levada ao Departamento de Dermatologia Pediátrica de um hospital em Lublin, Polônia, por causa de um eritema linear se espalhando no seu calcanhar direito. Poucos dias antes da consulta, a mãe havia notado um vermelhidão comichoso no pé direito da filha, e a lesão vinha rapidamente aumentando em tamanho desde então, formando um eritema serpentinoso e associado a um intenso prurido (coceira). O exame médico revelou lesões eritematosas e serpentinosas levemente elevadas sobre o pé direito (Fig.1A,B). Durante o relato da mãe da paciente, ela informou que havia viajado com a família para o Brasil, de onde haviam retornado há uma semana.
Análise sanguínea periférica e do nível total de anticorpo IgE não revelou nenhuma anormalidade. Exame parasitológico das fezes também deu negativo. Considerando a localização e a forma de manifestação das lesões, e o histórico de viagem da paciente, os médicos a diagnosticaram com larva migrans cutânea (ou popularmente conhecido como bicho geográfico). Exames subsequentes confirmaram o diagnóstico.
A paciente, então, foi tratada com albendazol oral (200 mg/dia por 3 dias), junto com congelamento dos rastros cutâneos feitos pelos vermes através de dióxido de carbono sólido. Devido ao prurido severo, a paciente também recebeu anti-histamínico oral e tópico (desloratadina, 2,5 mg/dia por 3 dias; e dimetindeno sobre o calcanhar). Poucas horas após a sessão de congelamento, numerosos vergões vermelhos apareceram na pele, e, nesse sentido, dexametasona foi também administrada por 3 dias consecutivos.
Poucos dias após o início do tratamento, as lesões foram totalmente resolvidas. O caso foi reportado e descrito em 2013 no periódico Advances in Dermatology and Allergology (Ref.1).
BICHO GEOGRÁFICO
A larva migrans cutânea (LMC), também conhecida como dermatite serpiginosa, epidermite linear migrante, verme-da-praia, helmintíase migrante, bicho geográfico ou bicho da praia é uma dermatose parasitária decorrente do contato direto da pele de humanos com larvas de helmintos. Esses parasitas são encontrados em sua maioria em regiões tropicais e subtropicais, como o Caribe, América Central e do Sul, Sudeste Asiático e África (1). As espécies mais comuns envolvidas com esse tipo de infestação cutânea são a Ancylostoma braziliense, Ancylostoma caninum, Necator americanus, Uncinaria stenocephala e a Strongyloides stenocephala. A espécie A. braziliensis está envolvida na maioria dos casos no Brasil; na Europa, a Ancylostoma caninum é a causa mais comum. Importante ressaltar que na Europa e na América do Norte casos são quase sempre representados por turistas que regressaram de áreas litorais tropicais contaminadas.
-----------
(1) Evidências mais recentes têm indicado um número cada vez crescente de casos reportados em regiões historicamente não-tropicais devido às atuais mudanças climáticas fomentadas pelo aquecimento global antropogênico. Ref.3-4
------------
Esses helmintos estão presentes no solo, água ou em fômites contaminados, tipicamente com fezes de cães e gatos (hospedeiros definitivos, infectados no trato gastrointestinal). O ser humano é um hospedeiro acidental desses nematoides (2). Após eclodirem no solo as larvas rabditiformes alcançam a fase filariforme em uma semana e então são capazes de penetrar a epiderme (camada mais externa da pele). Migram no interior e ao longo da epiderme, porque não são capazes de invadir a derme devido à inabilidade de produzir colagenages (enzima proteolítica capaz de quebrar moléculas de colágeno) específicas do ser humano - o que impossibilita a penetração da membrana basal cutânea.
Durante migração na pele, podem causar reações inflamatórias locais caracterizadas por prurido intenso e erupções de aspecto serpiginoso. As áreas mais afetadas são os pés - por estarem em maior contato com materiais do solo - , mas qualquer outra parte do corpo pode ser infestada, como mãos, pernas, mamas (3), abdômen, nádegas e até mesmo os olhos (Ref.4). De fato, até 95% dos casos reportados envolvem indivíduos com histórico de andar descalço (Ref.5). Em crianças, a maior parte dos casos envolvem brincadeiras em solo contaminado - afetando em especial os pés, nádegas e pernas (Ref.6).
-----------
(2) Porém, de forma similar mas menos frequente, helmintos que infestam o intestino humano (ex.: Ancylostoma ceylanicum, Ancylostoma duodenale e Necator americanus) podem também penetrar a pele e resultar em dermatite serpiginosa (Ref.4). Raríssimos casos causados por nematódeos de vida livre (ex.: Pelodera strongyloides) também já foram reportados (Ref.7).
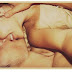
(3) Exemplo (foto) de uma mulher que teve a mama esquerda e o abdômen infestados ao ficar deitada de bruços sobre areia contaminada de uma praia: Mulher Francesa de 34 anos de idade com Larva Migran Cutânea
-------------
O parasitas migram na pele a uma taxa de poucos milímetros a poucos centímetros (1-3 cm) por dia, formando túneis tortuosos e serpentinosos com elevação acima da superfície da pele com um comprimento de poucos a até mais de 10 cm. Essa migração forçada pela epiderme, além do intenso prurido, leva frequentemente a danos epidérmicos e infecções secundárias. O verme pode sobreviver na pele por vários meses.
O diagnóstico é geralmente clínico. Poucos são os casos onde é necessária identificação por técnicas de ELISA, serologia ou parasitológica direta. Os recursos de laboratório mostram-se pouco úteis no cotidiano, visto que o diagnóstico é predominantemente clínico. Os exames serológicos poderão não estar facilmente disponíveis em todos os locais. O hemograma completo é inespecífico, podendo mostrar somente, em alguns casos, certo grau de eosinofilia. A biópsia é de pouca importância, visto que a presença de larvas é constatada em somente um quarto dos casos. Quando encontrado, o parasita pode ser identificado dentro da camada espinhosa da epiderme. Nos casos raros de foliculite por ancilostomíase, o estudo histopatológico pode mostrar a larva dentro do canal folicular, ou situada na derme.
A infecção é autolimitada e se resolve em poucas semanas. Casos assintomáticos podem passar desapercebidos e por isso acabam não sendo farmacologicamente tratados. No entanto, grande parte dos indivíduos apresentam sintomas como prurido intenso, que pode afetar a qualidade de vida, além do incômodo em relação ao ponto de vista estético da lesão. A demora no diagnóstico e tratamento pode resultar também em complicações, como por exemplo, a infecção bacteriana secundária das lesões. É importante ressaltar que um diagnóstico mal definido e terapêutica inadequada afetam 22% a 58% dos viajantes com LMC, já tendo sido reportado intervalo de tempo entre o início da doença e o diagnóstico de até 22 meses.
O tratamento efetivo é realizado com anti-helmínticos orais e/ou tópicos e geralmente os fármacos de escolha são a ivermectina oral 12 mg no adultos e 150 g/kg nas crianças em dose única e/ ou albendazol de 400 mg por cerca de 3 dias. Comparando esses dois medicamentos, uma dose única de ivermectina parece ser mais eficaz do que uma dose de albendazol por 3 dias, com um perfil semelhante de efeitos colaterais (Ref.8). Aliás, uma única dose de ivermectina exibe uma taxa de cura de 94% a 100% e tipicamente é o tratamento de primeira escolha.
Lesões discretas podem ser tratadas somente com o tiabendazol tópico. Normalmente, o prurido melhora significativamente em torno de 24 a 48 horas após o tratamento e a resolução da lesão geralmente ocorre após uma semana. Quando se observa falha inicial ou recaída, a cura pode ser obtida com um ou dois cursos repetidos de ivermectina. Em casos de manifestação clínica mais extensa, um grande número de larvas motiva o emprego da ivermectina oral, repetindo a mesma dose depois de 7 a 10 dias, com a finalidade garantir a resolução do quadro. A inflamação e o prurido acentuado poderão ser tratados com anti-histamínicos orais e/ou, por vezes, corticoide oral associado ou não a corticoide tópico por 1 a 2 semanas.
Uma exagerada migração eosinofílica, em alguns casos raros e extensos, pode desencadear uma reação inflamatória pulmonar, IgE-mediada, à distância, conhecida como síndrome de Loffler que é, no entanto, mais comum, em pacientes que possuem parasitoses com ciclo pulmonar (ou seja, que infestam diretamente o tecido pulmonar) (Ref.9-10).
-----------
> O principal diagnóstico diferencial para o bicho geográfico são erupções cutâneas causadas por verme nematoide Strongyloides stercoralis, condição conhecida como estrongiloidíase. Uma das principais diferenças na apresentação clínica é o fato da lesão cutânea eritematosa se mover rapidamente na estrongiloidíase - aproximadamente de 5 a 15 centímetros por hora, em comparação com a progressão de 1 a 2 centímetros por dia da larva migrans cutânea.
-----------
REFERÊNCIAS CIENTÍFICAS
- Tekely et al. (2013). Cutaneous larva migrans syndrome: a. Advances in Dermatology and Allergology, 2, 119–121. https://doi.org/10.5114/pdia.2013.34164
- Joncour et al. (2012). The American Society of Tropical Medicine and Hygiene 86, 5. https://doi.org/10.4269/ajtmh.2012.11-0734
- Can & Yürekli (2022). Effect of global warming on dermatology practice: The increase in cases of cutaneous larva migrans in the eastern Black Sea region of Turkey. Journal of Cosmetic Dermatology. https://doi.org/10.1111/jocd.15128
- Stufano et al. (2022). Occupational risk of cutaneous larva migrans: A case report and a systematic literature review. PLoS Neglected Tropical Diseases, 16(5): e0010330. https://doi.org/10.1371/journal.pntd.0010330
- Ng et al. (2021). A Unique Case of Cutaneous Larva Migrans and Asymptomatic Löeffler’s Syndrome. Cureus 13(6): e15960. https://doi.org/10.7759/cureus.15960
- Thadchanamoorthy & Dayasiri (2021). Clinical Profile, Risk Factors and Outcomes of Children With Cutaneous Larva Migrans Infection: A Hospital-Based Study. Cureus 13(4): e14416. https://doi.org/10.7759/cureus.14416
- Stufano et al. (2022). Occupational risk of cutaneous larva migrans: A case report and a systematic literature review. PLoS Neglected Tropical Diseases, 16(5): e0010330. https://doi.org/10.1371/journal.pntd.0010330
- Rodrigues et al. (2019). Caso Exuberante de Larva Migrans Cutânea. Revista SPDV 77(2). https://dx.doi.org/10.29021/spdv.77.2.1058
- Booji et al. (2010). Löffler syndrome caused by extensive cutaneous larva migrans: A case report and review of the literature. Dermatology Online Journal, Volume 16, Issue 10. https://doi.org/10.5070/D34g15v8vm
- Sil et al. (2022). Loeffler’s Syndrome and Multifocal Cutaneous Larva Migrans: Case report of an uncommon occurrence and review of the literature. Sultan Qaboos University Medical Journal [SQUMJ], 1(1). https://doi.org/10.18295/squmj.5.2022.036
- Rodriguez-Morales et al. (2021). Cutaneous Larva Migrans. Current Tropical Medicine Reports, 8(3), 190–203. https://doi.org/10.1007/s40475-021-00239-0
- https://www.nejm.org/image-challenge
- Kandinova et al. (2025). Cutaneous Larva Migrans. Cureus, 17(6):e85942. https://doi.org/10.7759/cureus.85942